リンパ管を通って転移しやすい癌の手術では、がん細胞がリンパ節に転移しているか調べるために、センチネルリンパ節生検を行います。
そのため、手術前にセンチネルリンパ節シンチグラフィによって、リンパ節の位置確認が行われます。
今回は、放射性物質であるRIを使って行う「センチネルリンパ節シンチグラフィー」について紹介します。
センチネルリンパ節シンチグラフィの仕組みとやる意味
癌の転移について
がんになってしまう大きな原因は細胞の異常増殖です。
もともと体の細胞は、分裂を繰り返し増殖しています。それによって、体は常に新しく生まれ変わっています。
細胞が正常であればしっかりコントロールされており、必要以上に増殖することはありません。
しかし、何かの理由で、増殖を抑える遺伝子(DNA)が破壊されてしまうと、無限に増殖していくようになります。
それが、「がん細胞」です。
がん細胞はそこだけとどまらず時間とともに体中に広がっていきます。それが「転移」です。
がんが発生した場所から別の場所に広がっていく転移の仕組みは完全には解明されていませんが、いくつかのルートは分かっています。
癌の転移の経路さまざま
血管を流れる血液にがん細胞が混ざって広がっていくものを血行性転移、リンパ管を流れるリンパ液に混ざって広がっていくものをリンパ管行性転移、がん細胞自体が周りの組織を食い破って広がっていくものを播種性転移とと呼びます。
どの経路で転移するかは、がんの種類や発生した場所によって変わります。
乳がんや子宮頸がん、子宮体癌、悪性黒色腫はリンパ管行性転移の割合が多いと報告されています。
リンパ管行性転移について
リンパ管は体中に張り巡らされています。リンパ管自体の働きとしては、体の老廃物の回収が大きな役割です。特にタンパク質の回収は体にとってとても大切です。
また、所々にリンパ節があります。リンパ節は、体中に張り巡らされたリンパ管の関所のようなものです。ろ過装置のような仕組みでリンパ管に入り込んだ異物を捕まえて、リンパ球を中心とした免疫機構が異物を除去します。
がん細胞はリンパ節を通り抜けられない
リンパ管に取り込まれたがん細胞は、リンパの流れにのって広がっていきますが、大きさの関係でリンパ節を通り抜けることはできません。
そのため、がん細胞は、かならず一番最初に通ったリンパ節につかまります。そこで免疫細胞が負けると、転移巣となります。
転移が成立すると、そこからさらに下流のリンパ管にがん細胞を送り出します。これが、リンパ管行性転移の仕組みです。
がんの転移とリンパ節転移
放射線治療も進歩してきましたが、がんの治療といえばまだまだ外科的な切除が一般的です。
しかし癌の手術は取り除いて終わりではありません。転移している可能性があるためです。
そのため、手術の後に放射線照射や化学療法が行われます。
乳がんは、リンパ管行転移しやすい癌です。乳房のすぐ近くにある腋下(えきか)リンパ節に転移していれば、そこから体中に広がります。
そのため、乳がんの手術では、乳房だけでなく、リンパ節すべてを取り除きます・・・というのは、昔の話です。今は、ちょっと違います。
センチネルリンパ節という概念
「センチネルリンパ節」は、特定の場所にあるリンパ節の名前ではありません。
その病変(癌)のから一番最初に流れ着くリンパ節のことです。
センチネルリンパ節は病変の一番近くにあるリンパ節とは限りません。場所によってリンパ管の流れは複数あるからです。
ちょっとした場所の違いで、流れるリンパ管が違うためセンチネルリンパ節の場所が違います。そのため見た目や場所で安易に決めることはできません。
特殊な検査で位置を探す必要があります。
センチネルリンパ節を探す2つの方法
手術の前日に行うRI法(ラジオアイソトープ法)
専用の施設のある病院に限られますが、RI(ラジオアイソトープ)を使ったセンチネルリンパ節シンチグラフィーという検査が行われます。
RIとは微量の放射線を出す放射性同意元素のことです。検査では主にテクネチウムと呼ばれる放射性同位元素にフチン酸、スズコロイドといったものをくっつけた放射性医薬品が使われます。
フチン酸やスズコロイドはリンパ管に取り込まれますが、粒子径が大きいためリンパ節を通り抜けることができません。
癌病変のすぐ近くに、この薬剤を注射することで一番近くのリンパ管に取り込まれリンパ液とともに流れていきます。やがて、一番最初に出会ったリンパ節に留まります。
つまりがん細胞がリンパ管に入って広がっていくのと同じ経路をたどります。
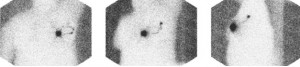
RIが放つ放射線は、外から検出することができ特別な装置で画像化することが可能です。
そのため、一番最初に到達するリンパ節、つまりセンチネルリンパ節を見つけることができます。[/box]
センチネルリンパ節シンチは転移を調べる検査ではありません。がん細胞が最初に到達するリンパ節を探す検査です。
手術の時に行う色素法
もうひとつの方法は、色素法と呼ばれるものです。検査では、リンパ管にとりこまれる特別な色素を使います。
病変のすぐ近くに色素を注射して、色素が集まるリンパ節を探します。色素は皮膚面から観察することはできますが、あまり深い部分は見えません。
実際には、色素法単独ではなく、RI法と併用する方法が使われます。
センチネルリンパ節の同定(位置検索)
RI法で、センチネルリンパ節の大体の場所を探しておきます。そして、手術当日に病変近くに色素を注射します。
RI法で見つけたリンパ節に色素があつまればそれがセンチネルリンパ節です。手術中にそのリンパ節の組織を少し採取して病理検査に回します。そこで転移があるかの判定を行います。
場所の特定はRIだけでも可能ですが、2つを併用することで精度がグンとあがります。
なぜセンチネルリンパ節を探すのか?
なぜ、センチネルリンパ節の場所を探すことが重要なのでしょうか?
従来より癌の外科的手術では、癌病変だけでなく近くのリンパ節も郭清(リンパ節を切除すること)していました。もしかしてリンパ節に転移しているかもしれないからです。それは今でも変わりません。
従来は広い範囲(またはすべて)のリンパ節を切除していました。それは、安全策といえば安全策なのですが、患者さんにとっては大きな負担です。もし、まだリンパ節に転移していないのであれば、とらなくてもいいのかもしれません。
でもそれには、転移していないという証拠が必要です。
その証拠を見つけるのがセンチネルリンパ節シンチグラフィです。
リンパ節に転移していなければリンパ節は切除しない
がん細胞は必ず通過したリンパ節に捕獲されるので、病変周囲のリンパ液が一番最初に到達するリンパ節(=センチネルリンパ節)に転移がなければ、それより先に転移はないとみなすことができます。(※転移するとしたらセンチネルリンパ節が一番最初だという仮説に基づいています)
つまり、センチネルリンパ節に転移がないということを証明できれば、余計なリンパ節を切除しなくてもよいということです。
リンパ節を残せれば患者のQOL(生活の質)が向上する!
リンパ管は体の不要物や水分を運ぶ役目をします。とってしまうと、その部分が常に水ぶくれで腫れてしまいます(浮腫)。
浮腫がひどくなると神経を圧迫し麻痺してしまったり、辛い痛みにもなります。
センチネルリンパ節シンチグラフィーをすることで、リンパ節をできるだけ温存し手術範囲を少なくすることが可能となり、患者さんの術後のQOL(生活の質)も大きく向上させることが可能となります。
センチネルリンパ節検査は患者さんの生活の質を高めながら、確実に転移の有無を調べることができます。
日本では、乳がん、子宮頸がん、メラノーマの術前検査として行われる場合があります。